Những ca mổ giành sự sống hy hữu trong năm
Ca mổ rút dao khỏi não bé 11 ngày tuổi bị đâm, cứu bệnh nhân ngừng tim nhờ kỹ thuật hạ thân nhiệt, mổ bắt con rồi phẫu thuật tim cứu mẹ... để lại nhiều dấu ấn của ngành y năm 2015.
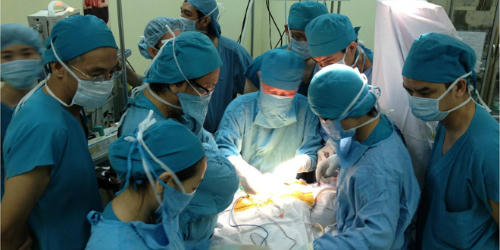
Giờ phút căng thẳng mổ rút dao cứu bé 11 ngày tuổi bị đâm
Nhát dao của người đàn bà lạ đâm vào đầu bé Dương Minh Phát tại Vĩnh Long khiến đứa trẻ rơi vào tình trạng thập tử nhất sinh khi chỉ mới 11 ngày tuổi. Nhập viện cấp cứu, các bác sĩ Bệnh viện Nhi đồng 1 (TP HCM) nhanh chóng kích hoạt quy trình báo động đỏ dành cho những trường hợp "siêu khẩn cấp".
Các bác sĩ hàng đầu ở nhiều lĩnh vực của Bệnh viện Nhi đồng 1 và hỗ trợ của bác sĩ khoa Ngoại thần kinh Bệnh viện Nhân dân 115 đã phẫu thuật rút dao ra khỏi não bé. Nhát dao sâu khoảng 11 cm đâm hốc mắt trái, nếu quá trình rút ra gây chảy máu thì đứa trẻ có nguy cơ tử vong ngay trên bàn mổ. Ca phẫu thuật kết thúc thành công sau 3 giờ căng thẳng. Bác sĩ Đào Trung Hiếu, Phó giám đốc Bệnh viện Nhi đồng 1, trưởng ê kíp mổ nhìn nhận đây là ca "lần đầu tiên gặp trong cuộc đời cầm dao mổ" của ông.
Rời phòng mổ, bé Phát được chăm sóc đặc biệt tại Khoa Hồi sức sơ sinh. Mổ rút dao thành công mới chỉ là bước đầu, việc duy trì được sự sống cho bé thật sự là cuộc chiến. Hai ngày sau mổ, bé vẫn còn hôn mê, được tiếp tục điều trị tích cực, thở máy, kháng sinh, dịch truyền nuôi ăn tĩnh mạch, chống co giật. Lưỡi dao đã cắt đứt đường dẫn truyền trong nhu mô não, có thể gây ra những rối loạn nhịp thở, nhịp tim, xảy ra những cơn co giật không thể khống chế được, bệnh nhi "có thể đột tử bất cứ lúc nào".
Sau 20 ngày giành giật sự sống tại bệnh viện, cậu bé hồi phục một cách thần kỳ. Siêu âm não cho thấy khối máu tụ đã nhỏ lại, gần như không còn. Kết quả đo điện não có cơn xung động thần kinh nhẹ nhưng không ảnh hưởng và không phải dùng thuốc gì nữa. Bé xuất viện sáng 28/8, phải tái khám định kỳ và theo dõi sát sao ít nhất trong 2 năm đầu. Ngày 17/11 bé nhập viện trở lại vì viêm màng não, phải mổ lại vào ngày 15/12 do nhiễm trùng vết thương cũ.
5 giờ chạy đua mổ bắt con rồi phẫu thuật tim cứu mẹ
Sản phụ 26 tuổi nhập viện cấp cứu ở tuần thứ 31 thai kỳ tại Bệnh viện Chợ Rẫy với tình trạng phình gốc động mạch chủ khoảng 5 cm và bóc tách động mạch chủ ngực cấp tính, kèm theo hở van động mạch chủ. Đây là một cấp cứu khẩn cấp, diễn tiến tự nhiên trong 48 giờ đầu tiên cứ trung bình một giờ sẽ có một người chết. Trường hợp này bệnh nhân lại có thai nên bài toán cứu sống cả mẹ lẫn con đặt cho các bác sĩ nhiều thử thách.
Bác sĩ Nguyễn Thái An, Trưởng khoa Hồi sức Phẫu thuật tim mạch cho biết sau khi hội chẩn khẩn cấp cùng các bác sĩ Bệnh viện Hùng Vương, ê kíp thống nhất dùng thuốc giúp phổi em bé trưởng thành để thực hiện ca mổ bắt con. Hoàn thành cuộc vượt cạn, trên bàn mổ gây mê sản phụ tiếp tục được các bác sĩ tim mạch phẫu thuật bóc tách động mạch chủ để có thể giữ lại mạng sống.
Sau 5 giờ chạy đua với thời gian trong bối cảnh căng thẳng, sản phụ được thay gốc động mạch chủ, thay van động mạch chủ thành công. Bé trai nặng 1,9 kg sau khi chào đời được chuyển qua khoa Dưỡng nhi Bệnh viện Hùng Vương chăm sóc và xuất viện sau đó. Đây là ca bệnh nhân có thai bị bóc tách động mạch chủ đầu tiên tại Bệnh viện Chợ Rẫy. Ở Việt Nam đến nay vẫn chưa có báo cáo trường hợp nào. Y văn thế giới ghi nhận đến nay cũng chỉ mới 20 trường hợp tương tự.
Lần đầu ghép tế bào gốc khác huyết thống cho người lớn
Bệnh nhân Hoàng Thị Thùy Linh, 28 tuổi ở Quảng Bình được chẩn đoán bị lơxêmi cấp dòng tủy từ tháng 9/2014, thuộc nhóm tiên lượng xấu. Yêu cầu điều trị ghép tế bào gốc là phương án tối ưu để cứu sống bệnh nhân. Tuy nhiên mẫu tế bào gốc của người em trai ruột lại không phù hợp HLA. Điều kỳ diệu là thời điểm ghép cho bệnh nhân Linh, trong 450 mẫu máu dây rốn cộng đồng đang được lưu trữ, các bác sĩ tìm được 3 mẫu phù hợp với bệnh nhân.
Giáo sư Nguyễn Anh Trí, Viện trưởng Huyết học - Truyền máu trung ương cho biết, từ lâu Việt Nam đã thực hiện được ghép tế bào điều trị bệnh về máu. Viện đã tiến hành ghép 150 ca, gồm cả tự thân và đồng loại từ người cho cùng huyết thống. Cả nước cũng đã ghép tế bào gốc từ máu dây rốn được 12 ca nhưng là ghép cho trẻ. Đây là lần đầu ghép điều trị cho bệnh nhân ung thư máu ở người lớn và lấy tế bào gốc từ mẫu dây rốn được lưu trữ trong ngân hàng tế bào gốc cộng đồng. Đây là một hướng đi rất quan trọng, mang lại cơ hội cho nhiều bệnh nhân. Các nước đa số dùng mẫu máu dây rốn ghép cho trẻ em.
Cứu bệnh nhân ngừng tim nhờ kỹ thuật hạ thân nhiệt
Cụ bà 82 tuổi ở Yên Bái được đưa đến Bệnh viện Bạch Mai (Hà Nội) cấp cứu trong tình trạng ngừng tim, ngừng thở. Người nhà thậm chí chuẩn bị sẵn tinh thần lo hậu sự vì nghĩ cụ không quả khỏi. Ngay sau khi cấp cứu giúp bệnh nhân phục hồi nhịp tim, huyết áp; bệnh viện áp dụng kỹ thuật hạ thân nhiệt để bảo vệ não. Các bác sĩ đưa nhiệt độ cơ thể của bệnh nhân xuống 33 độ (ở người bình thường 36,5-37 độ). Sau đó máu duy trì ở nhiệt độ này trong vòng 24 giờ để hỗ trợ tế bào não hồi phục.
Sau 24 giờ, máy làm ấm bệnh nhân theo chương trình rất chặt chẽ nâng dần nhiệt độ bệnh nhân 0,25 độ trong một giờ cho tới khi đạt nhiệt độ bình thường. Khi nhiệt độ bệnh nhân hạ xuống, não sẽ bớt phù hơn, bớt viêm và tưới máu não, cung cấp oxy tốt hơn, cải thiện tình trạng độc tế bào não từ đó các tế bào não hồi phục rất ngoạn mục.
Kỹ thuật hạ thân nhiệt là một trong những kỹ thuật tiên tiến trên thế giới. Tại Việt Nam đây là lần đầu tiên áp dụng. Tiến sĩ Nguyễn Văn Chi, Phó trưởng khoa Cấp cứu A9 cho biết nhờ kỹ thuật này, các bệnh nhân ngừng tim sẽ có nhiều cơ hội sống sót hơn, khả năng phục hồi ý thức và vận động tốt hơn. Theo chứng minh trên thế giới, dùng phương pháp này giảm tỷ lệ tử vong xuống 14% và giảm độ di chứng tàn phế 11%.
Xẻ xương ức cứu người phụ nữ "cầm chắc cái chết"
Đối diện với khối u xương ức khổng lồ chưa từng thấy tại Việt Nam, các bác sĩ Bệnh viện Chợ Rẫy bước vào ca mổ sinh tử cho nữ bệnh nhân 47 tuổi. Với khối u ở xương ức, chỉ cần u nhỏ đã là vấn đề thách thức. Nhiều ca khối u chỉ lớn bằng quả chanh người bệnh đã suýt chết trên bàn mổ. Đối với khối u của bệnh nhân này kích thước khoảng 30x30 cm, các bác sĩ đấu tranh khá căng thẳng khi đồng ý mổ ca "cầm chắc cái chết".
Kế hoạch mổ được đưa ra là cắt toàn bộ xương ức với nhiều vấn đề phải đối đầu. Bản thân xương ức là một cái hồ máu, việc chảy máu khủng khiếp có thể đe dọa tính mạng ngay lập tức. Sau khi mổ cắt toàn bộ xương ức nếu không có khung lồng ngực, không tạo áp lực âm thì phổi không thể hô hấp được.
Thay vì mổ từ ngoài vào, các bác sĩ quyết định rạch đường mổ hai bên đi từ trong ra, khống chế hai động mạch chính nuôi cùng xương ức để hạn chế mất máu. Ngoài ra mổ từ ngoài vào có thể chạm vào tim gây tử vong, nếu đi từ trong ra sẽ không ảnh hưởng đến tim. Sau mổ cắt toàn bộ xương ức thành công, các bác sĩ dùng hai miếng lưới titan, mỗi miếng 15x20 cm để thay thế xương ức. Việc tạo hình này giúp giữ thành ngực có độ kín, tạo áp lực âm để bệnh nhân có thể tự thở sau mổ bình thường. Ca mổ kết thúc thành công sau 5 giờ căng thẳng, chỉ truyền 3 đơn vị máu thay vì dự kiến 30 như ban đầu. Trở lại bệnh viện tái khám sau mổ, bệnh nhân hồi phục khỏe mạnh ngoài mong đợi.
Mổ cứu bé gái 2 tuổi khi người nhà đã bỏ cuộc
Bé gái chào đời hơn một tháng tuổi thì được phát hiện có bướu máu ở vùng má bên phải, được điều trị chích chất xơ khống chế sự phát triển của bướu. Đến lúc 2 tuổi đột nhiên bụng bé to, ăn uống kém, không lên cân, chỉ nặng 9,5 kg nên người nhà đưa từ Sóc Trăng đến Bệnh viện Nhi đồng 1. Kết quả siêu âm cho thấy có khối bướu ở vùng gan bên phải bé cực kỳ lớn. Nếu khối bướu lành tính, can thiệp phẫu thuật có thể giúp bệnh nhi trở về cuộc sống bình thường. Song trường hợp ác tính thì sau phẫu thuật phải hóa trị liệu nhiều lần, tiên lượng không tốt cho bé.
Sau khi bàn bạc nhiều lần, 3 phương án điều trị được ê kíp bác sĩ đưa ra. Quá nhiều nguy hiểm có thể xảy ra ngay trên bàn mổ. Gan là nơi chứa rất nhiều máu, khi phẫu thuật nếu có sự cố không xử lý kịp thời gây mất máu cấp thì em bé sẽ ngưng tim ngay lập tức. Các chiến thuật mổ được đội ngũ y bác sĩ bàn bạc kỹ lưỡng. Trải qua gần 5 giờ phẫu thuật ngày 29/9, các y bác sĩ đã cắt trọn khối bướu nặng 1,35 kg ra khỏi phần gan phải của bệnh nhân. Trọng lượng khối bướu nặng tương đương phần gan của người lớn. Sau mổ, kết quả xét nghiệm khối bướu cho thấy đó là lành tính, mọi người mới thở phào nhẹ nhõm.
Cuộc phẫu thuật có ý nghĩa trọn vẹn hơn nữa khi đã mang lại cho bệnh nhân cuộc sống hoàn toàn bình thường, đặc biệt nhờ bác sĩ "không nghe lời" gia đình trả bé về nhà chờ chết. Cả nhà chỉ nghĩ việc phẫu thuật giúp kéo dài thời gian sống, tính mạng của em bé tính bằng ngày bằng tháng chứ không tưởng tượng con có thể trở lại cuộc sống bình thường như hiện tại. Với các bác sĩ, "có những thời điểm nghĩ rằng sẽ buông vì ca này vượt qua khả năng can thiệp phẫu thuật nhưng cuối cùng sự đồng lòng của ê kíp đã thành công"./.
Theo Lê Phương - Nam Phương